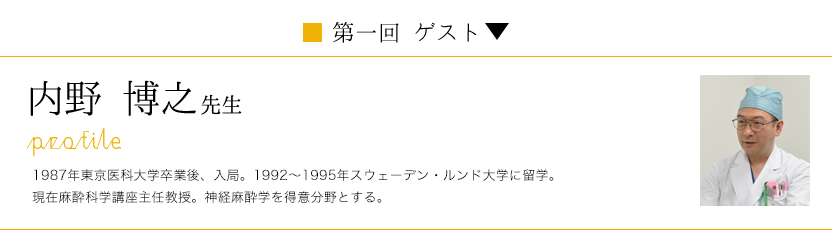
勝又健一(以下勝又):
本日は先生よろしくお願いいたします。
内野先生(以下先生):
こちらこそいつもお世話になりありがとうございます。Dプラスさんにお世話になったのは、教授に内定した年だから5、6年が経ちますね。
勝又:
そうですね。先生と初めて出会ったのは、「LISA」の編集会議にて名刺交換をさせて頂いたのが最初で、その3か月後に教授に内定されたのですよね。一番初めにお手伝いをさせていただいたのは、2010年に東京医科大学八王子医療センターでの人員不足の時だったかと思います。
今日は先生に「若手麻酔科医のキャリア形成について」をテーマとしてお話をお伺いしたいと思います。
今日は先生に「若手麻酔科医のキャリア形成について」をテーマとしてお話をお伺いしたいと思います。

先生:
新専門医制度について、先生方にはどのように話をされていますか?
勝又:
僕自身は「2019年の時は更新したほうが良いと感じています。そこで、新専門医制度がどう動くのか見極めたほうが良いと思います。」と、麻酔科の先生方には話をしています。また、麻酔件数の増大に合わせて麻酔科医の育成よりもハイペースな現状の対策として、なんらかの方法論が出てくると予想しています。それが看護師なのか、別の医療スタッフなのかはわかりませんが・・・
先生:
どの職種で麻酔科医療をサポートするかはまだ結論が出ていませんが、本来は医師が支えて行くべきなのですが、いまだに充足していない現状を冷静に鑑みると、看護師の参加と言う形もこれから出てくる可能性があるのではないでしょうか。どのような形で参加してもらうかが重要ではありますが。学会は看護師を育てて、医師の指導のもと麻酔科看護師という形で参加させる形を模索し、麻酔科医療をサポートしたいと考えているのだと思います。麻酔科学会は、「周術期看護師」と言う形で麻酔の業務だけを支える看護師を養成しようと発想しています。麻酔科医の代わりではなく、助けてくれる看護師です。また、今後、始まる新専門医制度では地方に後期研修医が多く配属されるように配慮されてきていますが、地域の麻酔科医療維持の成否は今後の推移を見守って行く必要があります。やはり、全国的に麻酔科医の偏在があると思うのですが、来年度からはじまる新しい専門医制度によって少しずつ是正されていくことを期待したいですね。特に、大学病院には専門医研修を取得する期間だけ在籍して、専門医取得後に人材が残りにくい特徴があります。理由は、労働環境(業務内容がきつい、保育園などが充足していない等)、経済的な問題、人間関係などいろいろあると思われます。そのため、各大学も人材を確保するためにいままでの運営方針を変えていく必要性が出てくるのではないかと思います。
労働環境整備はまずは重要な課題だと思います。また、労働と対価が求められる時代ですが、大学の給与体系を変えることが難しいというのが現状ではないかと思います。そのため、外的な資本を用いる形で医師の給与を底上げしていく、具体的には、既定の労働時間をクリアしていれば実績に応じて外部施設での勤務時間をいままでの1.5倍確保することを認めてあげるという形です。すでにいくつかの大学ではこの形式を認めていると思われます。
ただ、大学機関ですので給与が上がることばかり考えるのではなく臨床・教育・研究という基本スタンスを崩さないように教育して行くことも大切だと考えます。
労働環境整備はまずは重要な課題だと思います。また、労働と対価が求められる時代ですが、大学の給与体系を変えることが難しいというのが現状ではないかと思います。そのため、外的な資本を用いる形で医師の給与を底上げしていく、具体的には、既定の労働時間をクリアしていれば実績に応じて外部施設での勤務時間をいままでの1.5倍確保することを認めてあげるという形です。すでにいくつかの大学ではこの形式を認めていると思われます。
ただ、大学機関ですので給与が上がることばかり考えるのではなく臨床・教育・研究という基本スタンスを崩さないように教育して行くことも大切だと考えます。
勝又:
僕自身もどうやったら医局員が残っていくのか常に考えています。
先生:
結論はでましたか?これは全国的な問題ですよね?
勝又:
なかなかこれといった結論はでないです。でないですけど、これからはフリーの先生方にとっては厳しい時代になる可能性が増したと感じます。
先生:
そうですよね。私もそう思います。どこかに所属して勤務していない方は麻酔科専門医の更新が難しくなる可能性が出てくるのではないでしょうか。

勝又:
ただし、フリーの先生方を完全に足止めできるかというと、それは難しいと思います。病院は大学側から麻酔科医を出してもらえない場合、どこかに頼むしかないですよね。正直なところ、麻酔をかけてくれればよいという病院もたくさんあります。そうなると、専門医を所持していないフリーの先生でも病院は受け入れるでしょう。ただ、麻酔科医のスキルを資格で判断するケースが多いので、現在勤務している病院や自分のスキルを知っている病院だと大丈夫でしょうが、非常勤は雇用が不安定なので他で勤務先を探さないといけないケースも出てくると思います。そうなると次の勤務先が直ぐには決まらない事もあるでしょうし、簡単に仕事のスケジュールを埋められないケースも増えてくると思います。今後フリーの麻酔科医はなかなか厳しい時代になってくるのではないでしょうか。

先生:
初期研修の義務化が始まり、給与が支給される中で勤務をする形となりました。そのため、ある面では給与体系の善し悪しが人の集まるポイントになってしまう傾向も否めません。本来は、学んでいく立場なのである程度の給与でしっかりと知識と技術を身に着けていくことを優先すればよいと思うのですが、この点はなかなか伝わりにくいと感じています。もちろん研修病院のクオリティも選択肢の中には入ってくるのだと思われますが。現行では、若手の医師の給与は決して低くはないと思いますので、やはり研修内容に加えて給与と自由になる時間のバランスに加えてその科の雰囲気(居心地が良いか悪いか)が将来の科を選択してく要因になっているのかもしれませんね。
麻酔科医は、手術室、ICU、ペインクリニック、緩和医療と幅広く分野を担当しますが、各分野は奥深い領域ですが、実際の労働としては、決して楽ではない面も少なくないのです。ただし、これらの分野に携わり厳しい医療の中から得られる知識や技術は医師として求められることが殆ど包含されていると思うのです。だからこそ、麻酔だけではなく、複数の知識、技術が専門医としての求められる職業だと思いますし、決して外科医の従属物ではなく、誇りを持つべきだと思います。
しかしながら、現実には、最初は、専門医を取得したいから、大学病院みたいにシステムや、設備の揃っているところで勤務したいという先生が多いのですが、本来は、取得した後の研鑽が大切なのですが、いろいろと考えてしまって大学を離れてしまうような印象を受けます。とても残念なことなのですが・・・。
麻酔科医は、手術室、ICU、ペインクリニック、緩和医療と幅広く分野を担当しますが、各分野は奥深い領域ですが、実際の労働としては、決して楽ではない面も少なくないのです。ただし、これらの分野に携わり厳しい医療の中から得られる知識や技術は医師として求められることが殆ど包含されていると思うのです。だからこそ、麻酔だけではなく、複数の知識、技術が専門医としての求められる職業だと思いますし、決して外科医の従属物ではなく、誇りを持つべきだと思います。
しかしながら、現実には、最初は、専門医を取得したいから、大学病院みたいにシステムや、設備の揃っているところで勤務したいという先生が多いのですが、本来は、取得した後の研鑽が大切なのですが、いろいろと考えてしまって大学を離れてしまうような印象を受けます。とても残念なことなのですが・・・。
勝又:
先生方の気持ちはわかるのですが、結局、色々な先生に聞いていると確かに、専門医は一つのハードルではあります。だけれども麻酔科は、その先のレベルアップがいらないのかというと、専門医は最初の最低限のスタートラインなんですよね。それをわかっていない先生方が多いように感じます。

先生:
自分の専門性をこれから決めるのだから、もっと大学で経験を積まないといけないのに、そこで離れて安易なところにいってしまう。そうすると、技術が落ちていってしまうのではないかと少し危惧しますね。
勝又:
そうですね、大学で専門医を取得するところまではいったけれど、技術はもちろん今後医師として必要なマネジメントなど経験する事のないまま・・・みたいな話になります。年を取り体力が落ちた時に、若いころみたいにバンバン麻酔をこなせるかというと、それはちょっと難しい話ですし・・・。なので、僕としては専門医を取得したからと言って安易に大学をでてしまうというのは、もったいないと思うのです。
実際に、先生を雇用する病院の求める麻酔科医師は、麻酔科技術はもちろんですが、むしろコミュニケーションスキル、特に他科(外科系)との関係やオペ室スタッフとの関係構築は重視されています。また、オペ室マネジメント(稼働効率)も注目されており、さらに安全管理の要望もあがっています。
内野先生がお上手だなぁと思うのは、「いいよ、行きたければ行ってもよいよ」と、するじゃないですか?なかなか言うのは難しいですよね。
実際に、先生を雇用する病院の求める麻酔科医師は、麻酔科技術はもちろんですが、むしろコミュニケーションスキル、特に他科(外科系)との関係やオペ室スタッフとの関係構築は重視されています。また、オペ室マネジメント(稼働効率)も注目されており、さらに安全管理の要望もあがっています。
内野先生がお上手だなぁと思うのは、「いいよ、行きたければ行ってもよいよ」と、するじゃないですか?なかなか言うのは難しいですよね。
先生:
僕は、辞めたい先生にはできるだけ残留を心がけますが、無理である場合は、「好きにしてよいですよ。うちうちで頑張るから。でも、戻りたくなったらいつでも戻ってきてよいですよ。」と伝えます。いたずらに翻意を促しても今までの経験として残らないので、むしろ、本人の次の人生を後押ししてあげる方が、あとあとよいと思うのですよね。
勝又:
そうですよね。内野先生がおっしゃっている通りだと思います。でも簡単に医局を辞められるのは困りますよね?こうして内野先生と長年組んでお話をしていると、おそらく東京医大の麻酔科としての「売り」をしっかり打ち出していることが医局員の大学離れを防ぐ策の一つだと思います。麻酔の技術や学術的な事に限らず今後のキャリアに関してアドバイスもするし相談にも気軽にのるよ。過重労働にならないよう予防するし、瞬間的に業務量が過多になる場合は一人に負担が集中しないよう全員で乗りきり、各医局員を守る。と、いったスタンスを今後もしっかり打ち出して伝えていきたいですね。
そうすることで、医局を去らない先生が増えてくるのではないでしょうか?
そうすることで、医局を去らない先生が増えてくるのではないでしょうか?
先生:
そうですね。勝又さんが言ったひとつに、過重労働をどうやって予防していくか、とありましたが、現在非常勤を増やして常勤の負担を減らしながら、教室員を増やすように手を打っていて、実際に勝又さんに非常勤の紹介を頂いておりますからね。
勝又:
これからも、すべてのオーダーにお応えできるよう更に頑張ってまいります。
先生:
ところで勝又さんは若手医師が転職相談に来たときどのようなアドバイスをしていますか?
勝又:
とにかくお金を稼ぎたいという先生は大前提として診療報酬は業務量に比例するので、労働時間は増えますよ。と、申し上げております。ただ、殆どの先生方は自分の時間と給与のバランスを考えられているので、麻酔技術は当然必要ですよね。でも、それだけではなく、コミュニケーションやオペ室マネジメントが求められています。と、アドバイスをしています。その為には最新の麻酔情報が入り、それ以外のスキルも磨けるように総合病院のような環境に身を置いた方がいいとお伝えしています。民間の市中病院で気楽に一人医長になるとスキル・経験が狭まることや、ましてや学会にもいけない可能性がありますよね。このような話を若い先生方にしていく事で自分のキャリアを考えるきっかけになると思います。個々の事情やタイミングにより、隣の芝生が青く見える事は良くありますし、楽な勤務になびく事もあると思います。医局員の大学離れを防ぐ策として若いうちからキャリアやライフプランの話をしてそれに沿うアドバイスをしていく事じゃないでしょうか。

勝又:
これからの若手医師に先生が伝えたいことを教えてください。
先生:
人口が減少している中、医師を増やしているわけで、現在はなかなか実感がないのだけれど、そのうち、過当競争が絶対起こるようになると思います。4月1日に厚生労働省が医師の数は、早ければ2024年にも需給が均衡し、その後は「医師過剰」になるという推計結果を医療従事者の需給に関する検討会「医師需給分科会」で報告しています。私には、選ばれる先生、選ばれない先生がでてくる可能性が示唆されたと感じています。私は、その中でも生き残っていけるという医師を育成する必要があると思うのです。そのためには何が重要かというと、一つしかできないのはダメだと思います。ICUもわかっていて、ペインも少し出来、緩和も少し知って。という万能型の麻酔科医をある程度、育成していかないとだめだと思うのです。
勝又:
そうですね。やはり、一専門家としての守備範囲の広さと深さが重要ですね。

先生:
専門医機構は麻酔科学会の専門医機構の上に、集中治療やペインを掲げていますよね。専門医は2つとか3つとかとっていかないと、麻酔科医として太刀打ちできない時代になっていくと思います。特に集中治療の専門医は全国で1100人程しかいなくて、ペインの専門医は1500人くらい、麻酔科医の専門医は7000人くらいいるけれども、そうすると、専門医が少ないところは、当然、ニーズが高いので、その資格のプライオリティが高いんですよ。なので、取得者数が少ない専門医をもっているというのは、麻酔科医として生き残れる可能性は高いはずです。
勝又:
専門スキルも勿論ですが、麻酔科医としてのバランス感覚や安全管理が求められていると思います。
先生:
医療はだんだん集約されていき、高齢化社会が進んでいく中で各地域ごとの人口の推移を見ていくと、大都市には高齢者も含め、人が集まっていくことになります。
人口問題研究所が統計水準を発表していまして、2040年に大都市は人口が増えており、地方などは減っていく。
今は地方に医師を増やそうとしているけれども、地域によっては人口が減って、今まで5つ運営ができた病院が2つや1つになることもあり、その人たちの勤務先はどうするの?ということになっていく。
そうすると勤務先の奪い合いになり、働けない医師は大都市に流れてくる。そうすると、今度は大都市での過当競争が起こるのではないかと思います。
ただ、都心に人口が増えているから一過性に医師の足りない地域は都心周辺にでき、2次医療圏の場所に医師を求める場所ができる可能性がある。そういう時に自分の売りを持っていないと、選ばれるドクターにならないと思います。
人口問題研究所が統計水準を発表していまして、2040年に大都市は人口が増えており、地方などは減っていく。
今は地方に医師を増やそうとしているけれども、地域によっては人口が減って、今まで5つ運営ができた病院が2つや1つになることもあり、その人たちの勤務先はどうするの?ということになっていく。
そうすると勤務先の奪い合いになり、働けない医師は大都市に流れてくる。そうすると、今度は大都市での過当競争が起こるのではないかと思います。
ただ、都心に人口が増えているから一過性に医師の足りない地域は都心周辺にでき、2次医療圏の場所に医師を求める場所ができる可能性がある。そういう時に自分の売りを持っていないと、選ばれるドクターにならないと思います。
勝又:
選ばれるドクター。総合力のあるドクターを育てるといったところですね。
先生:
僕たちは20年、30年経ったら現役を引退していると思いますが、その次の世代の人たちはちょうど働き盛りにあたるんでね。
勝又:
そうですね。今20代の世代はちょうど45歳。まさに、あぶらが乗った世代になりますね。
先生:
当然その時には医療の状況は今とすごく変わっていて、日本の医療費の負担が大きいから自由診療、保険診療の割合が1対1になってしまうとか、時代は大きく変わってくるはずです。ちゃんと患者さんに対応ができて、売り上げに貢献してくれる先生。私はこれしか出来ません。ではなくて、専門はこれですが、あれもこれも出来ますよ。という先生のほうが病院は欲しいわけです。尚且つ、今みたいに、5時までしか働けませんというわけではなく、患者さんのベネフィットを考えて自己犠牲のできるドクターを採用すると思うのです。今からそのあたりのところをしっかりと見越して行動している先生は良いが、お金や時間だと言っている先生は、僕は淘汰されていくと思います。
それは何故かというと、ある程度、自己犠牲を払ってスキルを磨いていれば、最終的にはお金と時間はもらえるものなのです。プロ野球と同じで医師が年俸制になれば、先生これだけ出来るので、これだけあげますので、年間の休みはこれだけとってよいですよという時代になるかもしれない。20年30年先になったら、その時に僕はこれしか出来ないという医師は、働く場所が限られる可能性があります。
それは何故かというと、ある程度、自己犠牲を払ってスキルを磨いていれば、最終的にはお金と時間はもらえるものなのです。プロ野球と同じで医師が年俸制になれば、先生これだけ出来るので、これだけあげますので、年間の休みはこれだけとってよいですよという時代になるかもしれない。20年30年先になったら、その時に僕はこれしか出来ないという医師は、働く場所が限られる可能性があります。
勝又:
おっしゃる通りですね。逆に雇う側の立場で考えてみるとわかりやすいと思います。

先生:
患者さんに対して1つしかできないという人は、専門家としては良いことなのだけれども、1つの病院に1つしかできない人はそんなに必要ではない。麻酔科医は手術室が10室あったら、最低20人くらいは必要なのです。ICUだって、ペインだって緩和だって、癌の患者さんが増えて病院で看取らないで医療費がかかるから自宅で看取りたいという時代じゃないですか。そしたら、自宅で緩和を受ける患者さんにとって必要な治療って全身管理なのですよね。栄養管理だとか呼吸管理だとか・・・そういうのができる人って麻酔科医なのです。麻酔科がもっている集中治療の知識だったりとか、麻酔科の疼痛管理の知識だったりとか、ペインの急性期とか慢性期とかの痛みをとる治療。それが非常に重要なのです。高齢者の時代になりどうして麻酔科医が有利かというと高齢化していくと全身状態の悪い人に対してきめ細かい治療をしていく医師が必要になるからです。
麻酔科医は、手術しなくても治る時代が来ない限り、現代の医療には欠かすことが出来ない存在です。患者さんが高齢化していくのは間違いなく、今、80歳代の人を手術しているのが100歳代の人を手術している時代になる。麻酔科医が急性期の高齢化した社会に残る理由の一つがこれです。そして、もう1つは、高齢者がもっている特徴としては、骨格系が変形し、そこに出てくる運動機能障害の痛みを治療できるのはペインクリニックができる麻酔科医です。あとは全身の問題。全身状態が悪い人をお家で看取っていくような時代になるから、緩和医療含めて必要な知識と技術は、集中治療の栄養管理の呼吸循環管理。その3つを全部できるのは麻酔科医なので、だから、アドバンテージがあるのです。一つではだめというのはそういうこと。全部がリンクしていかないと、この高齢化の社会の中で医師は生き残っていけないです。だから、そういう教育を今からして、トータルで知識と技術をもった麻酔科医を育成しないといけないと思っています。
麻酔科医は、手術しなくても治る時代が来ない限り、現代の医療には欠かすことが出来ない存在です。患者さんが高齢化していくのは間違いなく、今、80歳代の人を手術しているのが100歳代の人を手術している時代になる。麻酔科医が急性期の高齢化した社会に残る理由の一つがこれです。そして、もう1つは、高齢者がもっている特徴としては、骨格系が変形し、そこに出てくる運動機能障害の痛みを治療できるのはペインクリニックができる麻酔科医です。あとは全身の問題。全身状態が悪い人をお家で看取っていくような時代になるから、緩和医療含めて必要な知識と技術は、集中治療の栄養管理の呼吸循環管理。その3つを全部できるのは麻酔科医なので、だから、アドバンテージがあるのです。一つではだめというのはそういうこと。全部がリンクしていかないと、この高齢化の社会の中で医師は生き残っていけないです。だから、そういう教育を今からして、トータルで知識と技術をもった麻酔科医を育成しないといけないと思っています。
勝又:
なるほど。未来の医療環境を考慮して将来的に存在感のある医師を育てるといったイメージですかね。
先生:
そうすると、そういうオールラウンドな知識と技術をもった人は、たとえば地元で開業をしても強いですよね。
勝又:
自信もあるでしょうからね。
先生:
2023年までに日本のすべての医学部は国際標準の卒業証書を取得することを目指しています。これからは国際的な知識も技術も必要になってくるでしょうから、あとは英語をしゃべれるということが必要になってくると思います。おそらく、海外から治療に来る人がこれからの時代増えていくでしょう。そういうことに、自分がちゃんと対応出来るかということ。逆にそういった知識と技術があれば海外に行っても対応できますよね。
このようなことも交え、万能型の医師として活躍できるように教育していきたいと思います。
このようなことも交え、万能型の医師として活躍できるように教育していきたいと思います。

先生:
いつも本当に支えてくださりありがとうございます。やはり医師ができない分野・・・医師をどのように採用して定着してもらうか?
Dプラスさんには、このような我々が苦手な所を支えてもらうというのは非常にありがたいと思っています。若手医師へ向けたキャリア形成の講演会や、業務過多にならないよう非常勤医の紹介などサポート頂いて助かります。
Dプラスさんには、このような我々が苦手な所を支えてもらうというのは非常にありがたいと思っています。若手医師へ向けたキャリア形成の講演会や、業務過多にならないよう非常勤医の紹介などサポート頂いて助かります。
勝又:
これからもしっかりサポートさせて頂きます。
これからの時代は、キャリアアドバイザーと共にライフプランナーが必要になってくる時代だと思います。医局内の先生方にも臨床に専念していただけるよう、これからも追及し、先生の生涯のパートナーでありたいと思っています。
内野先生ありがとうございました。
これからの時代は、キャリアアドバイザーと共にライフプランナーが必要になってくる時代だと思います。医局内の先生方にも臨床に専念していただけるよう、これからも追及し、先生の生涯のパートナーでありたいと思っています。
内野先生ありがとうございました。